Tại Hội nghị xin ý kiến Luật sửa đổi, bổ sung một số điều của Luật BHYT do Bộ Y tế tổ chức ngày 29/8, ông Nguyễn Tất Thao – Phó trưởng Ban Thực hiện chính sách BHYT (BHXH Việt Nam cho biết, dự thảo Luật đề cập đến nhiều vấn đề mở rộng quyền lợi khám chữa bệnh BHYT.
BHXH Việt Nam rất ủng hộ, tuy nhiên, để mở rộng được quyền lợi cho người bệnh cần phải đánh giá tổng thể, toàn diện, chi tiết, khách quan.
Đối với mỗi quyền lợi được mở rộng hoặc tăng thêm, Bộ Y tế cần tính toán nếu mở rộng dịch vụ đó thì Quỹ BHYT cần chi trả thêm bao nhiêu tiền? Quỹ thu được bao nhiêu? Có đảm bảo cân đối thu chi.
Quỹ BHYT đang bội chi
Ông Thao nhận định, quyền lợi khám chữa bệnh (KCB) ngày càng mở rộng khiến cho Quỹ BHYT luôn trong tình trạng bội chi, chi nhiều hơn thu. Nếu không tính toán kỹ càng, có thể dẫn đến Quỹ BHYT không thể chi trả.
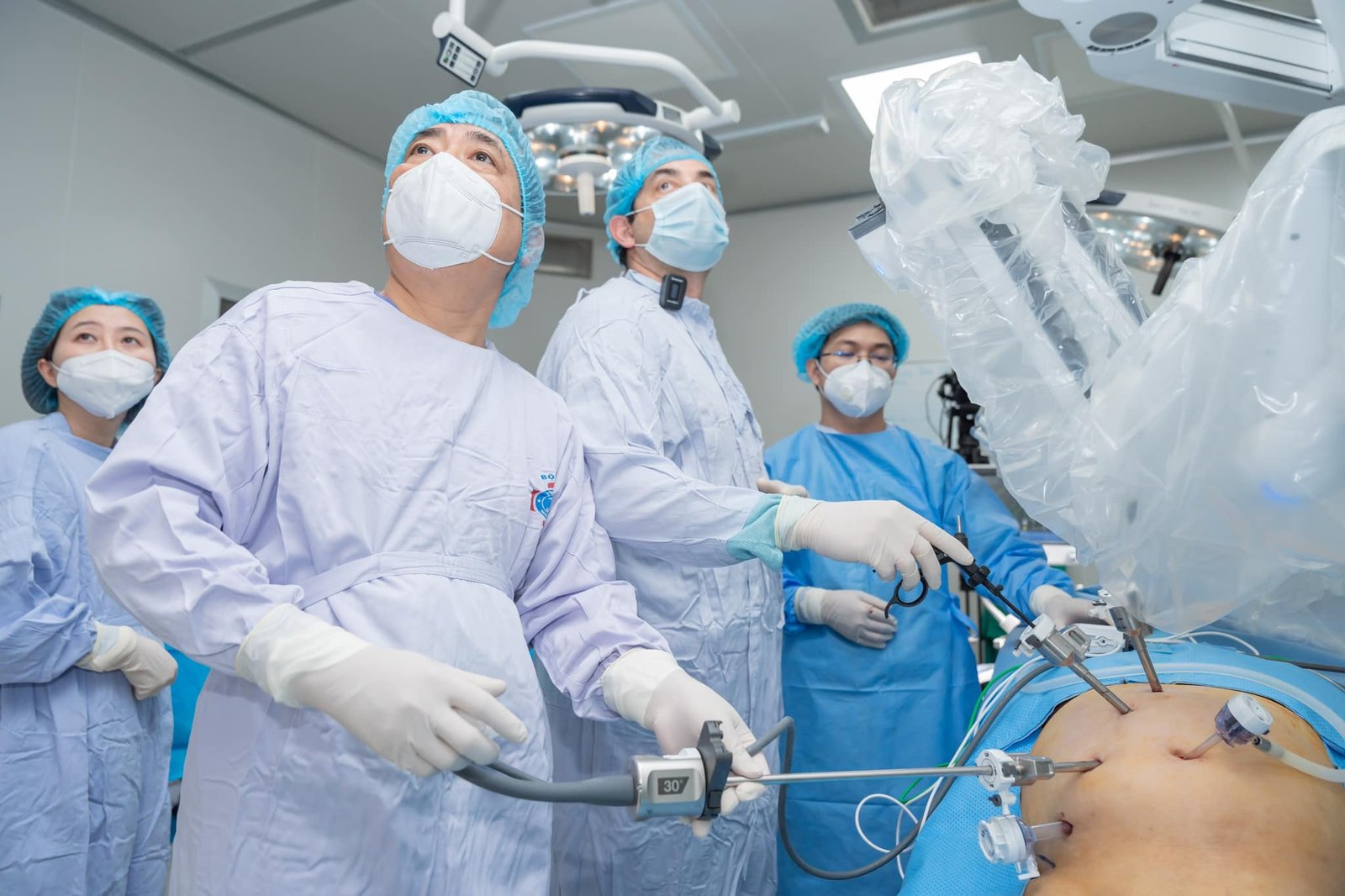
Quyền lợi của người bệnh BHYT ngày càng được mở rộng (Phẫu thuật bằng robot tại Bệnh viện K Trung ương. Ảnh BVCC)
Ông Thao dẫn chứng, giai đoạn 2005-2009, khi chúng ta thực hiện thanh toán KCB BHYT theo chi phí dịch vụ và không có trần thanh toán, bỏ quy định đồng chi trả, Quỹ BHYT đã bội chi trên 3.000 tỷ đồng, phải tạm thời vay tiền từ Quỹ BHXH để chi trả viện phí cho người bệnh BHYT.
Giai đoạn 2009-2015, để giải quyết tình trạng bội chi, Chính phủ đã ra quyết định tăng mức đóng BHYT từ 3% lên 4,5% mức lương cơ bản, quy định trần thanh toán, quy định đồng chi trả của 1 số đối tượng. Nhờ đó mà cân đối được thu- chi của Quỹ BHYT.
Giai đoạn 2016-2023, giá dịch vụ y tế được điều chỉnh tăng, đưa thêm tiền lương vào giá, mở rộng phạm vi, quyền lợi và danh mục thuốc, gia tăng lượt khám chữa bệnh sau dịch Covid-19, Quỹ BHYT đã mất cân đối.
Chỉ duy nhất 3 năm có dịch Covid-19 (2020, 2021, 2022) là kết dư được trên 33.000 tỷ. Năm 2023, số lượt khám chữa bệnh tăng cao dẫn đến chi nhiều hơn thu trên 10.000 tỷ đồng.
“Đến hết năm 2023, Quỹ BHYT chỉ còn kết dư hơn 40.000 tỷ đồng. Trong đó hơn 33.000 tỷ là kết dư từ 3 năm có dịch Covid-19, còn các năm khác về cơ bản là chi nhiều hơn thu”,ông Thao cho biết.
Do đó, Bộ Y tế đề xuất việc mở rộng phạm vi và quyền lợi hưởng của người bệnh BHYT thì cần phải tính toán sát xem Quỹ BHYT có “gánh” được hay không.
Bệnh nặng, chi phí BHYT còn lớn hơn nhiều khám sàng lọc
Trong các ý kiến đóng góp cho Dự thảo Luật sửa đổi, bổ sung một số điều của Luật BHYT có đề xuất mở rộng phạm vi, quyền lợi cho người có thẻ BHYT.
Theo bà Trần Thị Trang, Vụ trưởng Vụ BHYT (Bộ Y tế) vừa qua một số ý kiến đề xuất ưu tiên mở rộng phạm vi chi trả BHYT cho sàng lọc chẩn đoán sớm 6 bệnh là ung thư cổ tử cung, ung thư vú, đái tháo đường, cao huyết áp, viêm gan C và viêm gan B.
Trong đó, ưu tiên sớm hơn cho sàng lọc chẩn đoán sớm ung thư cổ tử cung và ung thư vú. Đây là nhóm bệnh ung thư phổ biến, gây gánh nặng bệnh tật lớn. Ngành y tế đã tiến hành đánh giá tác động với 6 bệnh này, cho thấy tăng chi của quỹ BHYT lên rất nhiều.

Một số ý kiến đề xuất ưu tiên mở rộng phạm vi chi trả BHYT cho sàng lọc chẩn đoán sớm 6 bệnh là ung thư cổ tử cung, ung thư vú, đái tháo đường, cao huyết áp, viêm gan C và viêm gan B. (Người dân khám bệnh tại Bệnh viện Bãi Cháy, Quảng Ninh. Ảnh BVCC)
“Thực tế, số tiền người bệnh và BHYT đồng chi trả khi phát hiện bệnh ở giai đoạn muộn sẽ tốn kém hơn rất nhiều. Bởi vậy, việc sàng lọc bệnh sớm có thể sẽ gây gánh nặng lên quỹ BHYT trong thời gian đầu nhưng sau đó sẽ giúp giảm chi phí điều trị chuyên sâu”- bà Trang nói.
Tuy nhiên, bà Trang cũng cho rằng, việc sàng lọc này cần thực hiện trong bệnh viện ở các đối tượng có nguy cơ cao chứ không phải ở cộng đồng.
Về đề xuất BHYT chi trả cho sàng lọc ung thư cổ tử cung và ung thư vú, ông Thao cho biết, điều này là trách nhiệm của người sử dụng lao động. Theo quy định hiện nay, các chủ sử dụng lao động phải cho lao động khám sức khỏe định kỳ 1-2 lần/năm, trong đó sang lọc ung thư cổ tử cung và ung thư vú nằm trong danh mục khám sức khỏe định kỳ.
“Như vậy, chỉ còn người không đi làm công ty, doanh nghiệp đang không được sàng lọc 2 bệnh này hàng năm. Nếu luật lại chỉ dành cho “1 nhóm đối tượng” thì sẽ không công bằng”, ông Thao nói.
Bộ Y tế cũng đề xuất mở rộng độ tuổi được hưởng quyền lợi BHYT trong điều trị tật về mắt (lác, cận thị và tật khúc xạ của mắt) đối với người dưới 18 tuổi. Theo quy định hiện hành, Quỹ BHYT chỉ thanh toán chi phí này với trẻ dưới 6 tuổi….
Tại dự thảo này, Bộ Y tế đề xuất người tham gia BHYT, người bệnh trong trường hợp đặc biệt, người bệnh được chẩn đoán mắc một số bệnh hiếm, bệnh hiểm nghèo, bệnh cần phẫu thuật hoặc sử dụng kỹ thuật cao… có thể đến thẳng cơ sở khám chữa bệnh có chuyên khoa, có đủ năng lực chuyên môn theo quy định của Bộ Y tế mà vẫn được hưởng BHYT 100% trong phạm vi được hưởng và mức hưởng.
Những trường hợp này sẽ không phải xin giấy chuyển tuyến.
Như vậy theo danh mục bệnh hiếm, bệnh hiểm nghèo với hơn 60 loại bệnh như ung thư, phẫu thuật động mạch vành, đột quỵ, mất thính lực, bệnh Parkinson, bại liệt,…. nếu đề xuất này được thông qua, người mắc các bệnh trong danh mục này dù vượt tuyến vẫn được thanh toán theo quy định mà không cần “qua lại” xin giấy chuyển tuyến.

Leave a Reply